Wir fragen den erfahrenen Kardiologen und Herzspezialisten Dr. Kai Ruffmann aus Baden-Baden. Mit seinem Faible fürs Herz beschäftigt sich der Mediziner schon seit vielen Jahren mit neuen Therapieformen und macht sich stark für nicht-invasive Untersuchungs- und Behandlungs-Methoden.
Baden-Baden, Mai 2016: Die Erkrankung von Herz und Kreislauf ist Haupttodesursache in der westlichen Welt. Erst durch einen Schmerz in der Brust und Atemnot bei Belastung werden die Betroffenen aufmerksam und besuchen Fachärzte für innere Medizin oder Kardiologie. Auf eine Untersuchung im Ruhezustand und unter Belastung folgt meist der Herzkatheter, um Einengungen von Herzkranzarterien darzustellen und anschließend zu behandeln. Fallweise ist auch eine Herzoperation nötig. Durch diese invasiven Untersuchungs- und Behandlungsmethoden geht es den Patienten in der Regel besser.
Wozu brauchen wir also die „nicht-invasive“ Kardiologie, für die Sie sich stark machen, Herr Dr. Ruffmann?
 Dr. Ruffmann: Um das auch für den Laien vorab klarzustellen: Unter „nicht-invasiver“ Kardiologie werden Untersuchungen und Behandlungsformen zusammengefasst, die keinerlei Eingriff in den Körper erfordern.
Dr. Ruffmann: Um das auch für den Laien vorab klarzustellen: Unter „nicht-invasiver“ Kardiologie werden Untersuchungen und Behandlungsformen zusammengefasst, die keinerlei Eingriff in den Körper erfordern.
Die Durchblutungsstörung des Herzens, um bei Ihrem Beispiel zu bleiben, führen in der Tat häufig auf den Kathetertisch des Invasivkardiologen. Nur bei 20 bis 30 Prozent der Patienten weltweit findet sich dann auch eine geeignete Stelle für eine Dilatation und einen Stent. Den übrigen 70-80 Prozent sagt man, es sei alles in Ordnung und entlässt sie häufig mit den gleichen Medikamenten und Beschwerden, mit denen sie gekommen sind. Als Lippenbekenntnis werden dann noch Vorschläge für einen gesunden Lebensstil beigesteuert, deren Umsetzung dem Patienten allein überlassen wird.
Ist denn bei unauffälligem Herzkatheter manchmal doch nicht alles in Ordnung?
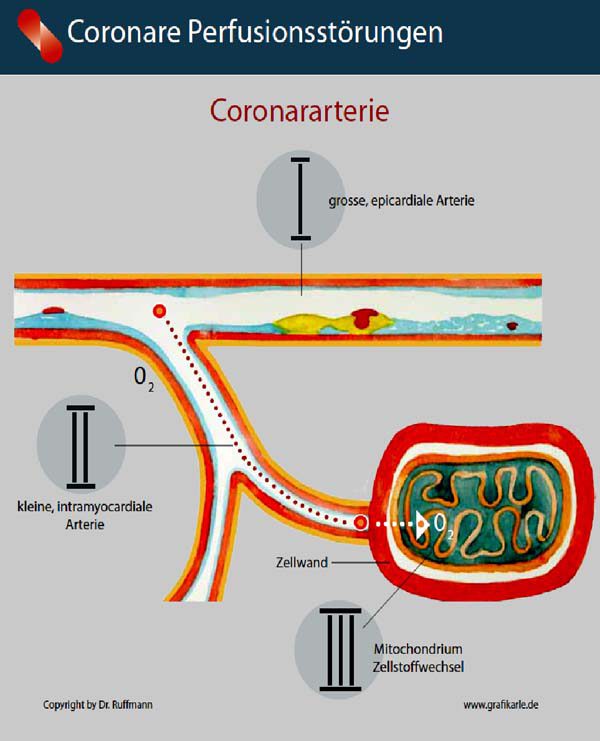
Dr. Ruffmann: In der Tat! Die Abbildung oben zeigt das Problem. Die Koronarangiographie stellt nur die großen Herzkranzarterien dar, also den Anfang des Gefäßbaumes, der unser Herz mit Blut und Sauerstoff versorgt. Selbst hier sind nur höhergradige Einengungen auffällig, quasi das Endstadium der Erkrankung. In der Abbildung ist dies mit „I“ bezeichnet. 50 Prozent aller Patienten mit Veränderungen an den großen Arterien haben aber auch eine so genannte mikrovaskuläre Angina, also eine Einengung an den mittleren und kleinen Arterien im weiteren Verlauf des koronaren Gefäßbaumes. Für dieses Problem wird bei der Herzkatheter-Untersuchung gar nichts erreicht und es lässt sich mit Medikamenten allein auch nur ungenügend behandeln. Und dann bleibt da das Stoffwechselproblem der Herzmuskelzellen selbst („III“ in der Abbildung). Die sauerstoffverarmte Herzmuskelzelle gerät in einen Schädigungsstoffwechsel, eine Art Notfallbetrieb. Das bedeutet: Weniger Energie, mehr Luftnot und Herzschmerzen als Resultat.
Es bleiben also die 20 bis 30 Prozent erfolgreich dilatierten und mit Stent versorgten Patienten. Wenigstens für sie ist das Problem dann gelöst, oder etwa nicht?
Dr. Ruffmann: Sehen Sie sich doch die Abbildung an! Die Coronardilatation behandelt die engste Stelle und schafft im besten Fall eine normale Weite des zuvor eingeengten Koronargefäßes. Die anderen Stellen werden nicht berührt. Das Problem sitzt aber in der Wand der Arterien, in den Ablagerungen und entzündlichen Gefäßveränderungen, deren Fortentwicklung nach einer erfolgreichen Coronardilatation doch nicht aufhört. Hier geschieht gar nichts, von Ebene II und Ebene III in der Abbildung einmal ganz zu schweigen.
Wenn diese Form der Therapie so erfolglos wäre wie Sie sagen, müssten dann nicht zahlreiche der einmal so behandelten Patienten nach einiger Zeit wieder auf dem Kathetertisch liegen!?
Dr. Ruffmann: Das ist in der Tat auch der Fall. Einer amerikanischen Studie an 5000 notfallmäßig dilatierten Patienten zufolge, waren fünfzehn Prozent der so behandelten Patienten wegen einer erneuten Einengung innerhalb von nur drei Jahren wieder da zum Herzkatheter. In etwa zu gleichen Teilen befand sich die Einengung an der zuvor behandelten Stelle beziehungsweise an einer völlig anderen.
Nachträgliche Betrachtungen machen es leicht, Methoden zu beurteilen und zu kritisieren. Wir würden Sie denn vorgehen?
Dr. Ruffmann: Lassen Sie uns das doch vom Kopf auf die Füße stellen. Warum beginnen wir nicht einfach damit, im Rahmen der Mitochondrienmedizin den aus dem Ruder gelaufenen Stoffwechsel aller halbwegs erreichbaren und dem Blutkreislauf zugänglichen Herzmuskelzellen wieder zu normalisieren? Gleichzeitig sollten Durchblutungsstörungen an den großen Herzkranzarterien als Problem der Arteriosklerose des ganzen Körpers begriffen und behandelt werden. Erst wenn dann noch höhergradige Einengungen an den gut erreichbaren Stellen der Herzkranzarterien übrig bleiben, sind diese ein gutes Ziel für den Dilatationskatheter.
Jetzt aber mal Butter bei die Fische! Die Abbildung, die Sie mitgebracht haben, zeigt uns die drei Ebenen des Problems. Sie haben gesagt, dass die Gabe von Medikamenten und die sogenannte Sekundärprävention das Problem nicht lösen werden. Nun bitte konkret: Wie sieht Ihre Therapie aus?
Dr. Ruffmann: Acht Sitzungen mit einer Infusionstherapie aus Antioxidantien, Vitaminen der B-Reihe, Spurenelementen, essenziellen Aminosäuren und Coenzym Q10. Gleichzeitig beginnen wir mit der pulssynchronen externen Gegenpulsation (EECP-Therapie), mit möglichst zwanzig Sitzungen über je eine Stunde an den Werktagen von vier Wochen.
Und das soll wirken? Können Sie die Wirksamkeit denn nachweisen? Gibt es kontrollierte Studien?
Dr. Ruffmann: Die Wirksamkeit lässt sich im EKG nachweisen, bei Belastungsuntersuchungen und natürlich auch bei der Ultraschalluntersuchung des Herzens. Schon während der Therapie werden diese Untersuchungen in regelmäßigen Abständen durchgeführt, um die Gesundung des Patienten nicht aus dem Blick zu verlieren.
Leider gibt es für diese Form der Therapie noch keine kontrollierten Studien. Zum einen, weil der therapeutische Ansatz neu ist, zum anderen finden kontrollierte Studien weltweit und mit einem großen organisatorischen Aufwand meist nur mit finanzieller Unterstützung der Industrie statt. Es wird also nur das beforscht, was die Industrie auch interessiert.
Das sehen Ihre Kollegen aber anders! Ihr Fachgebiet Kardiologie ist doch forschungsintensiv wie kaum ein anderes. Warum sind nicht andere zu den gleichen Ergebnissen gekommen?
Dr. Ruffmann: In der Kardiologie schauen viele Kollegen in eine andere Richtung. Das beweist auch das Motto der diesjährigen Tagung der Deutschen Gesellschaft für Kardiologie: „Herzmedizin – Hightech Medizin“. Wenn ich mich daran halte, kann ich gleich in den sterilen Kittel schlüpfen, mich auf den Weg ins Herzkatheterlabor machen oder in den Operationssaal. Die sanfte nicht-invasive Kardiologie bleibt dann eben auf der Strecke.
Nun ja, vielleicht auch nicht! Zum Abschluss unseres Gesprächs: Was wäre Ihr Wunsch für die nicht-invasive Kardiologie?
Dr. Ruffmann: Zuallererst wäre es schön, wenn mir ein besseres Wort für nicht-invasiv einfiele. Mein größter Wunsch in diesem Zusammenhang ist es aber, dass Invasivkardiologie und Nicht-Invasivkardiologie miteinander ins Gespräch kommen – zum Wohle der Patienten. Die Methoden ergänzen sich, sie schließen sich nicht aus.
Weitere Informationen: http://www.dr-ruffmann.de/
Vielleicht interessiert auch der Film zur EECP-Therapie:
https://www.youtube.com/watch?v=p-TCzTP2Srs
*Der Abdruck ist frei. Wir bitten um ein Belegexemplar.
Kurzprofil – Vita
Dr. med. Kai Ruffmann, Facharzt für Innere Medizin und Kardiologie, wurde am 21. Juli 1949 in Hamburg geboren.
Der junge Ruffmann hatte ganz eigene Träume. Er wollte etwas erleben und ging im Alter von 17 Jahren mit der Marine auf hohe See. Als Marineoffizier begann er dann 4 Jahre später das Studium der Elektrotechnik und kam darüber an die Medizin. Nach dem Grundstudium der Medizin in Heidelberg entschied er sich für seine Ausbildung zum Kardiologen, die er an den Universitätskliniken Heidelberg und Zürich absolvierte.
Sein Weg führte ihn anschließend ins Städtische Klinikum Karlsruhe, als Leitender Oberarzt der Kardiologie, bis er sich schließlich 1992 mit anderen Kollegen und eigenem Herzkatheterlabor in Karlsruhe niederließ. Seit seinem Ausscheiden 2008 führt er eine Praxis in Baden-Baden, die für schonende nicht-invasive Kardiologie steht.
Sein Motto nach Ursula Lehr: „Der gute Arzt spricht die Sprache des Patienten.“
Mit über 30 Jahren Erfahrung und Expertenwissen vertritt der Mediziner einen ganzheitlichen Ansatz in der Inneren Medizin und Kardiologie unter dem Motto: Prävention statt Operation